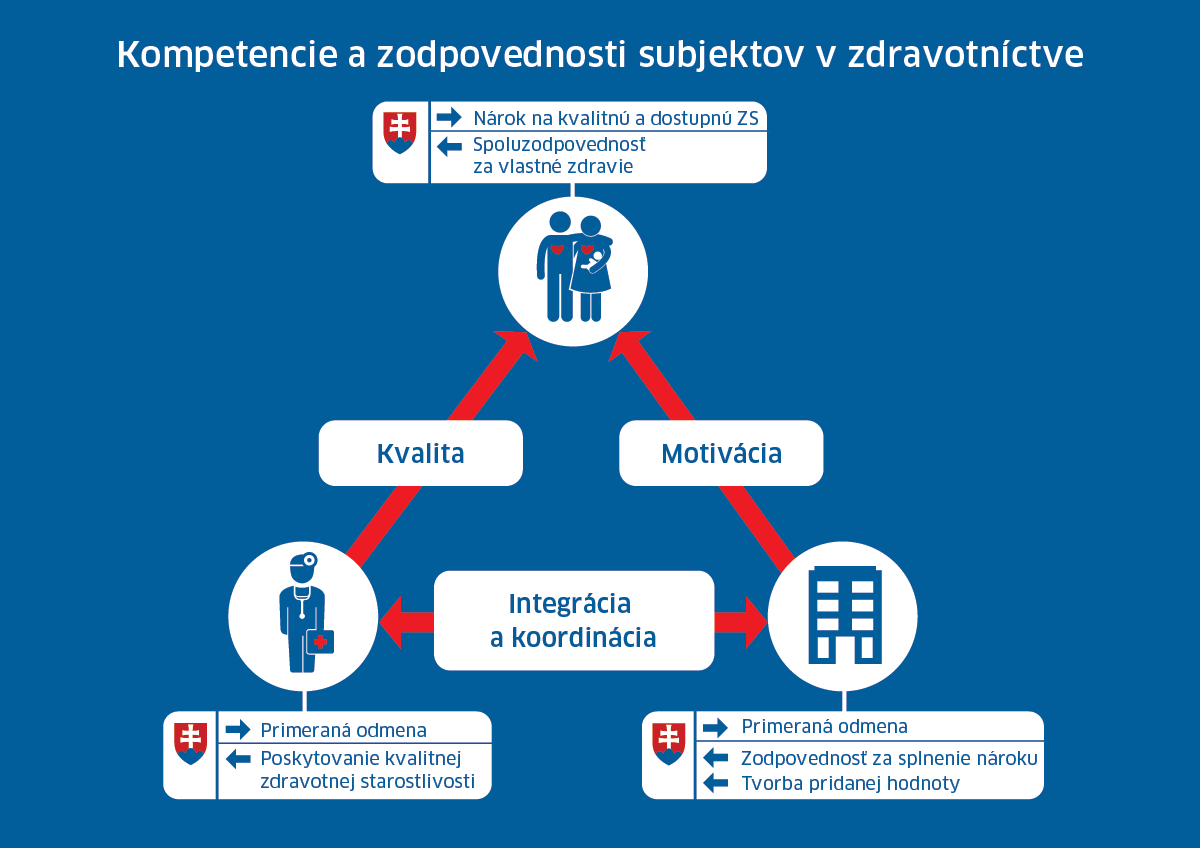
Pre efektívne zabezpečenie zdravotných služieb a naplnenie cieľov zdravotných systémov je absolútne kľúčové správne vymedzenie rolí jednotlivých inštitúcií, zabezpečenie ich funkčnej a transparentnej správy a zamedzenie konfliktu záujmov.
ÚLOHA ŠTÁTU
Úloha štátu v nastavení pravidiel, dohľade nad ich dodržiavaním a podpore transparentnosti je nezastupiteľná a na jej správnom vykonávaní závisí efektívnosť celého systému.
Má nastaviť pravidlá pre výber verejných prostriedkov, ktoré majú byť použité v zdravotníctve, ich prerozdelenia a vymedzenia hradenej zdravotnej starostlivosti, prakticky vymožiteľnej poistencami. Nie je však vôbec nutné, aby sa štát priamo angažoval v poskytovaní zdravotných služieb, ani v ich nákupe. Povedané slovami Tonyho Blaira, štát by mal menej veslovať a lepšie kormidlovať.
Dôležitosť tohto usporiadania obmedzujúceho úlohu štátu v oblasti poskytovania a nakupovania zdravotných služieb nie je samoúčelná. Ide o zamedzenie konfliktu záujmov, ku ktorému inak nevyhnutne dochádza. Pokiaľ má byť štát regulátorom systému, dbajúcim na dostupnosť a efektívnosť zdravotnej starostlivosti, nemôže byť súčasne zodpovedný za hospodársky výsledok jednotlivých poskytovateľov zdravotných služieb alebo zdravotných poisťovní. V opačnom prípade neodvratne podlieha motivácií zabezpečiť výhodnejšie podmienky pre svoje organizácie, ktorých manažment samozrejme takéto konanie požaduje.
Dnes sme toho svedkami v podobe napríklad koncovej minimálnej siete, kde štát ukladá povinnosť zdravotným poisťovniam uzatvoriť zmluvy so všetkými štátnymi nemocnicami.
ÚLOHA POSKYTOVATEĽOV ZDRAVOTNÝCH SLUŽIEB
Úloha poskytovateľa sa musí posunúť od poskytovania izolovaných epizód zdravotnej starostlivosti k integrácii starostlivosti. Znamená to koordináciu liečby, zdieľanie informácií o pacientovi. K tomu su potrebné motivácie v podobe odmeňovania za kvalitu a výsledok liečby.
Súčasťou integrovanej starostlivosti môže byť objednávkový systém, často býva jeho súčasťou vzdelávanie pacienta alebo jeho príbuzných.
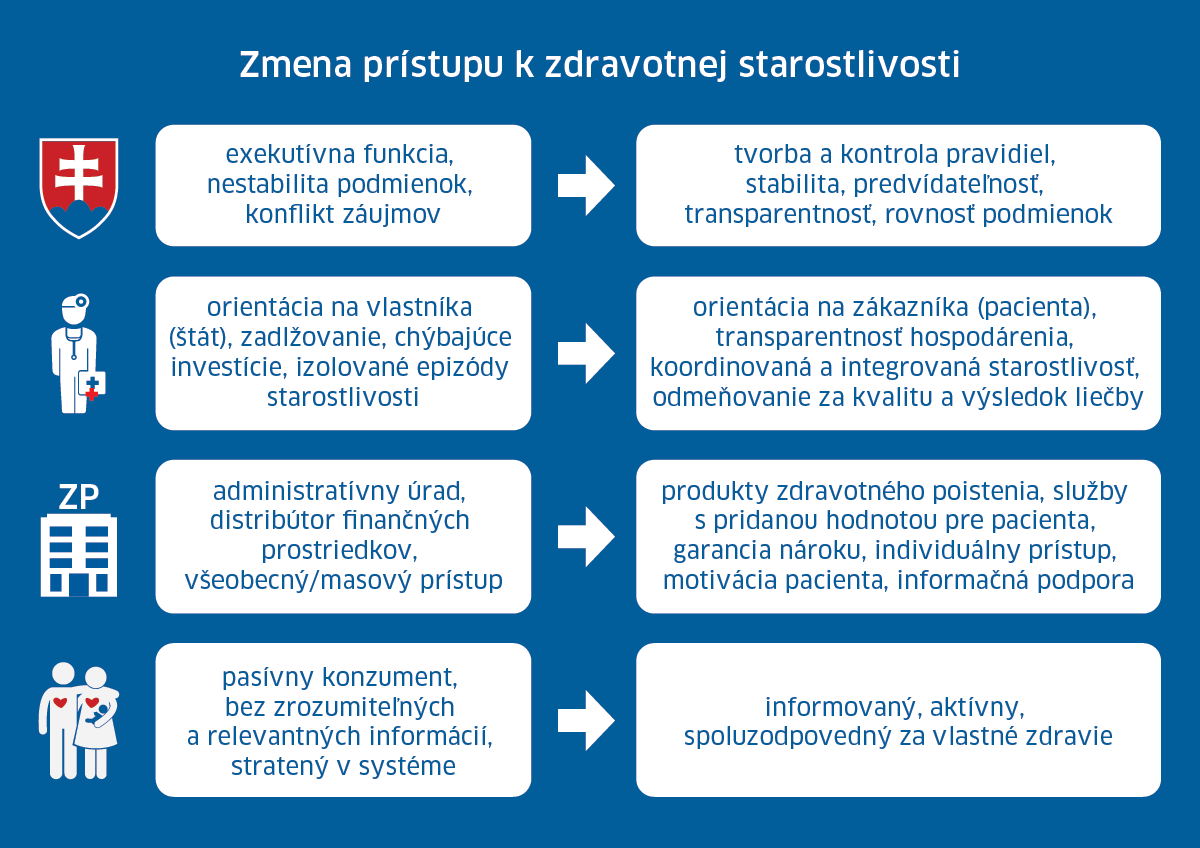
Pár poznámok k štátnym nemocniciam a ich problému, ktorý sa volá zadlžovanie. Ak pripustíme v systéme zadlžovanie (a pravidelné oddlžovania), prehlbujeme jeho neefektivitu. Manažment nemocníc počíta s oddlžením, nie je motivovaný správať sa efektívne. Kvalite riadenia veľkých nemocníc neprispieva ani častá výmena riaditeľov spolu s politickými cyklami.
Ani vysoko špecializované inštitúcie typu univerzitných a fakultných nemocníc alebo klinických výskumných centier nie sú v krajinách západnej Európy obvykle spravované priamo štátom. Niekedy ide o súkromné, prípadne pro-ziskové organizácie, zvyčajne sú to ale verejné neziskové organizácie, ktoré nie sú priamo riadené štátom, ale svojou správnou radou, zriaďujúcou nadáciou, univerzitou alebo iným zakladateľom. Podobná situácia existuje v prípade zdravotných poisťovní v Nemecku, Švajčiarsku, Holandsku, Francúzsku i Belgicku. V žiadnej z týchto krajín nie je štát významným priamym aktérom na trhu poskytovania zdravotných služieb alebo ich nákupu.
ÚLOHA ZDRAVOTNÝCH POISŤOVNÍ
Poisťovňa by mala byť menej administratívnym úradom a viac by sa mala starať o poskytovanie služby pacientovi.
Na Slovensku je témou mnohých diskusií zisk zdravotných poisťovní. Zisk pre akýkoľvek subjekt má oprávnenie vtedy, ak subjekt znáša ekonomické riziko a ak tvorí pridanú hodnotu.
Zdravotné poisťovne znášajú ekonomické riziko, o tom niet pochýb. Stačí sa pozrieť do nedávnej minulosti – zánik Európskej zdravotnej poisťovne, dlhy štátnych poisťovní s následnou potrebou navyšovania základného imania.
Arbitrom, ktorý posudzuje pridanú hodnotu je pacient, občan, poistenec. Čo konkrétne mu priniesla zdravotná poisťovňa v systéme zdravotnej starostlivosti?
Rola zdravotnej poisťovne teda nemá byť priama distribúcia peňazí k poskytovateľom, ale tvorba pridanej hodnoty pre pacienta – portfólio produktov, vytváranie priestoru pre integrovanú starostlivosť, spomínané odmeňovanie za kvalitu a výsledky liečby, spomínané účinné motivácie pre pacienta, aby sa správal zodpovedne, proklientsky servis, poradenstvo a služby pre pacienta, zodpovednosť za naplnenie nároku, ktorý zadefinuje štát.
Toto sú role zdravotnej poisťovne v modernom zdravotnom systéme.
ÚLOHA PACIENTA
Keď hovoríme o úlohách a zodpovednostiach v zdravotnom systéme, nemôžeme pri tom vynechať pacienta.
Štát orientuje priority zdravotnej politky práve na pacienta, na občana. Chce zlepšiť jeho zdravotný stav, predĺžiť strednú dĺžku života, zvýšiť podiel kvalitného života, zvýšiť podiel prevencie.
Adresátom zdravotnej politiky je teda občan. Otázka je – kde je jeho zodpovednosť?
Pacient by mal byť spoluzodpovedný za vlastné zdravie. Je to mimoriadne dôležité v ére chronických ochorení. Opakovane sme si povedali, že bez aktívnej účasti pacienta sa táto epidémia zvládnuť nedá. Ide o to, aby chronické ochorenie – ktoré nevieme vyliečiť – bolo v stabilizovanom stave, bez komplikácií a dekompenzácií.
Potebujeme zmenu od pasívneho pacienta k aktívnemu pacientovi. Potrebujeme vzdelaného pacienta, potrebujeme odstraňovať informačnú asymetriu v celom systéme. Všetci sa musia postarať o to, aby pacient mal k dispozícii dostatok zrozumiteľných informácií. Namiesto masového prístupu musíme zohľadňovať individuálne preferencie pacientov.
POHĽAD ZHORA
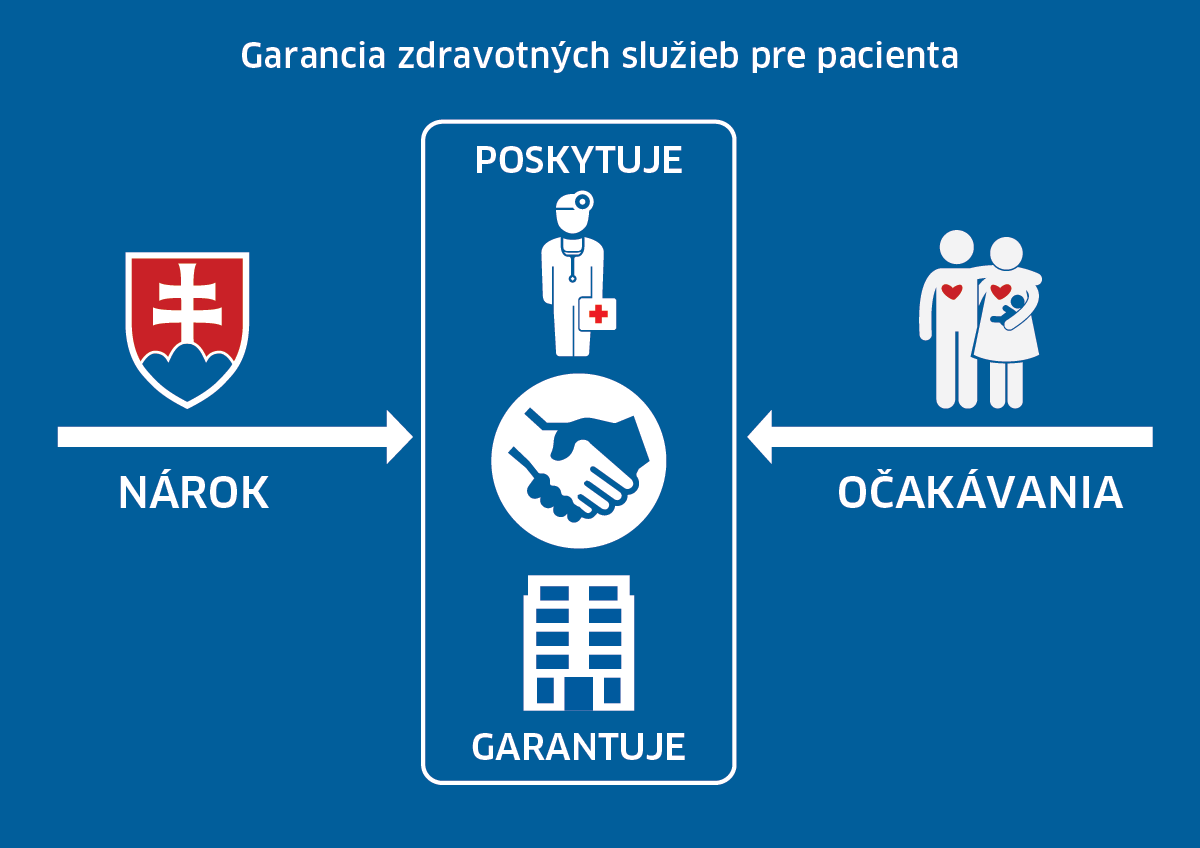
Vymenované roly jednotlivých aktérov spolu korešpondujú a vytvárajú zdravotný systém. Pri pohľade zhora vidíme rolu štátu, ktorý stanovuje pravidlá a nárok poistenca.
Aby to bolo zrozumiteľné, uvediem pár príkladov ako by mohol byť nárok zadefinovaný:
- pacient má nárok na začatie biologickej liečby pri sclerosis multiplex do štyroch týždňov
- pacient má nárok na artroskopickú operáciu do šiestich týždňov
- je garantované, že na kariochirurgickú operáciu nemôže cestovať dlhšie ako 120 minút.
Nárok v podobe zdravotnej starostlivosti poskytuje poskytovateľ, ale zodpovednosť za jej zabezpečenie nesie zdravotná poisťovňa. Zdravotná poisťovňa je tak motivovaná sa dohodnúť s poskytovateľmi a zabezpečiť pacientovi nárok v zadefinovanom vecnom rozsahu, časovej i geogragickej dostupnosti. Ak tento nárok nie je zabezpečený, poisťovňa čelí sankciám zo strany regulátora (Úrad pre dohľad nad zdravotnou starostlivosťou).
OPATRENIA PRE SLOVENSKÉ ZDRAVOTNÍCTVO
Na záver uveďme zopár konkrétnych opatrení v spomínaných oblastiach.
Povedali sme si, že prostredie má byť stabilné. Čo tak sa dohodnúť, že sadzba za poistencov štátu bude naviazaná na výkonnosť ekonomiky a nebude predmetom každoročného dohadovania pred schvaľovaním štátneho rozpočtu? Je fér voči poskytovateľom zdravotnej starostlivosti i zdravotným poisťovniam povedať, koľko bude disponibilných zdrojov v nasledujúcich rokoch.
Je dôležité odstraňovať informačnú asymetriu? Riešiť by to mala elektronizácia zdravotníctva (eHealth), ktorá stále na Slovensku mešká.
Čím by sa mohol obohatiť vzťah zdravotná poisťovňa a pacient? Účinnými nástrojmi na motiváciu pacienta. Ak majú byť účinné, musia byť finančné. Ak majú byť finančné, je potrebné to umožniť. Napríklad umožniť diferencovanú sadzbu poistného, alebo urobiť pravidlá v poplatkoch, teda súkromných zdrojoch. Lebo až keď tam oficiálne súkromné zdroje budú, dajú sa napríklad refundovať ako súčasť motivácie pacienta.
Vo vzťahu zdravotná poisťovňa – poskytovateľ zaveďme spomínané odmeňovanie za kvalitu a výsledky. Takýto mechanizmus pre odmeňovanie v lôžkovej starostlivosti je DRG systém (tzv. platba za diagnózu).
Štát – prostredníctvom Úradu pre dohľad nad zdravotnou starostlivosťou – má kontrolovať, či je naplnený nárok poistencov. Najprv ho však musí zadefinovať.
Teším sa na stretnutie pri nasledujúcim dieli z cyklu prednášok Problémy slovenského zdravotníctva a ich riešenia.
Dovidenia.








Diskusia
Diskusia je zatiaľ prázdna.